TECNICHE DI DECONTAMINAZIONE DELLE SUPERFICI IMPLANTARI
Subito dopo l'inserimento di un impianto one-stage, o la scopertura di un impianto precedentemente sommerso, le glicoproteine salivari aderiscono alla superficie in titanio della vite di guarigione o del moncone e vengono colonizzate dai batteri orali.
La microflora che colonizza gli impianti è molto simile a quella presente attorno ai denti naturali e comprende Streptococchi, Fusobatteri, Prevotella, Aggregatibacter, Porphyromonas, Treponema e numerosi altri anaerobi Gram negativi.
Denti parodontalmente compromessi con tasche profonde fungono da serbatoio di microrganismi e devono essere sempre trattati prima dell'implantologia, specialmente se adiacenti all'area implantare. La mucosa perimplantare ha molte caratteristiche in comune con i tessuti gengivali attorno ai denti naturali ma alcune differenze sono molto importanti per comprenderne il diverso comportamento in risposta all'aggressione batterica.
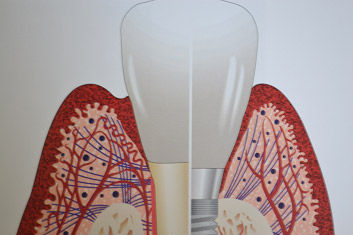
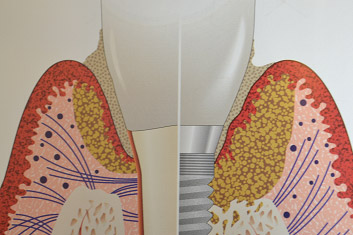
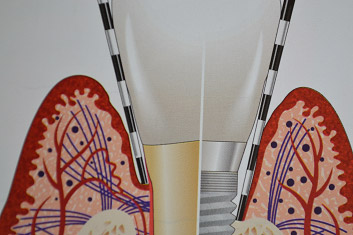
Mentre l'attacco epiteliale stabilisce un'adesione col titanio molto simile a quella che ha con i tessuti naturali, la differenza principale sta nell'orientamento delle fibre collagene che sono parallele alla superficie implantare invece che perpendicolari come nei denti; questa caratteristica sarebbe alla base della minore resistenza dei tessuti perimplantari all'aggressione batterica. Inoltre l'assenza di un legamento parodontale riduce l'irrorazione ematica dei tessuti crestali e la loro risposta agli agenti flogogeni.
Quando l'accumulo di placca attorno ad un impianto è ben consolidato si sviluppa una flogosi che progredisce più rapidamente in profondità, non essendo incapsulata da tessuto collagene come invece si riscontra nei denti naturali; mentre in questi ultimi infatti si trova sempre un collare di connettivo integro, di circa un millimetro, apicalmente ai patogeni e coronalmente alla cresta ossea, attorno agli impianti l'infiltrato infiammatorio è a diretto contatto con l'osso alveolare e si estende anche negli spazi midollari.
La conseguente distruzione tessutale determina perdita di attacco clinico e difetti ossei di morfologia variabile fino al fallimento dell'impianto.
Normalmente le manifestazioni infiammatorie perimplantari si distinguono, in base alla perdita o meno di osso alveolare, in:
- mucositi: presentano arrossamento, edema, iperplasia o recessione, sanguinamento al sondaggio, eventuale suppurazione ma non perdita di osso alveolare.
- peri-implantiti: oltre a quanto sopra presentano ancor più elevati valori di sondaggio e sono sempre accompagnate da perdita di osso alveolare.
DIAGNOSI
La diagnosi si avvale, come nei denti naturali, dei seguenti metodi:
- esame clinico: si valuta la presenza di rossore, iperplasia, recessione, sanguinamento o suppurazione; spesso però le manifestazioni cliniche sono molto scarse e sostanzialmente inosservate dal paziente, pur in presenza di una flogosi grave e distruttiva.
- sondaggio: l'uso di una sonda, preferibilmente di plastica flessibile, permette di valutare la profondità di tasca, il sanguinamento e l'eventuale essudato; il disegno della struttura protesica può rendere difficile l'accuratezza del sondaggio, a causa dei profili d'emergenza spesso molto bombati, e parallelo la misurazione delle tasche risulta generalmente sovrastimata a causa della minore resistenza delle fibre collagene sovracrestali, ad orientamento alla superficie, al punto che, pur usando una pressione delicata, la punta della sonda arriva facilmente alla cresta ossea.
- esame radiografico: è essenziale per valutare i livelli dei tessuti duri perimplantari ed avere un'idea della morfologia degli eventuali difetti infraossei associando le immagini ai valori di sondaggio anche se è stato dimostrato che, quando i difetti ossei o le deiscenze sono localizzati sulle superfici buccali o linguali degli impianti o hanno morfologie complesse, non possono essere diagnosticati con precisione se non alzando un lembo chirurgico; spesso la perdita di osso attorno ad un impianto è circonferenziale, cioè a cratere, o verticale, con difetti a una o più pareti, piuttosto che orizzontale
- esami di laboratorio: test microbiologici alla ricerca di determinati batteri patogeni, come Aggregatibacter,Prevotella, Porphyromonas, Bacteroides e altri, possono essere utili per avvalorare la diagnosi ma sostanzialmente non determinano vantaggi nella terapia e quindi sono scarsamente utilizzati
PREVALENZA E INDICATORI DI RISCHIO
Circa l'80% dei pazienti con impianti mostra una mucosite perimplantare e il 56% una perimplantite; altri studi riportano che entro dieci anni un su cinque con impianti sviluppa una perimplantite come conseguenza di una mucosite trascurata.
I fattori generali di rischio influenzano la suscettibilità individuale all'infezione e sono importanti da considerare in fase di diagnosi perchè possono condizionare in modo drastico la prognosi di una riabilitazione implantare.
I più importanti sono la presenza di parodontite nel paziente o nei suoi familiari, la sua compliance all'igiene orale, l'abitudine al fumo, lo stress, la presenza di malattie metaboliche non compensate come il diabete.
I fattori locali di rischio sono quelli che favoriscono la colonizzazione batterica della zona perimplantare:
- IGIENE ORALE: com'è ovvio l'igiene orale attorno agli impianti deve essere molto accurata ma il paziente deve anche essere facilitato nelle manovre igieniche domiciliari per non trovarsi nell'impossibilità di pulire adeguatamente e costantemente i propri impianti con i comuni mezzi a sua disposizione;
per prima cosa il posizionamento implantare deve essere accurato, evitando di avvicinare troppo due impianti o un impianto ad un dente naturale
e bisogna inoltre evitare sovracontorni delle strutture protesiche,dato che alcuni studi indicano un aumento vertiginoso delle perimplantiti negli impianti difficili da detergere
- DENTI RESIDUI CON PARODONTITE: la presenza di tasche parodontali, soprattutto se nelle immediate vicinanze, può rappresentare un serbatoio di patogeni perciò, prima di iniziare una terapia implantare, bisogna ottenere un perfetto controllo della parodontite eventualmente presente ed eliminare i denti irrimediabilmente compromessi; per altro da diversi studi sembra che non sia utile estrarre tutti i denti in pazienti parodontopatici perchè ciò non elimina i patogeni nè riduce il rischio per perimplantite
- PROFONDITA' DI INSERIMENTO IMPLANTARE: la presenza di elevati valori di sondaggio perimplantare, legata ad un posizionamento troppo apicale della vite, favorisce l'accumolo di placca e la sua composizione prevalentemente anaerobica
- CARATTERISTICHE DI SUPERFICIE DELL'IMPIANTO E DELLE COMPONENTI TRANSMUCOSE: sembra che le nuove superfici implantari ruvide e/o mordenzate, pur incrementando l'osteointegrazione, vadano incontro ad una più rapida colonizzazione batterica una volta esposte, aumentando il rischio di perimplantite, mentre la presenza di un collare liscio permetterebbe una migliore detersione; peraltro non tutti gli studi sono concordi nell'affermare una tale differenza di comportamento degli impianti rugosi rispetto a quelli lisci; parimenti la presenza di superfici non perfettamente liscie ma ruvide o irregolari dei monconi sopraimplantari facilita l'accumulo del biofilm batterico
- CONNESSIONE IMPIANTO-SOVRASTRUTTURA: il gap presente tra piattaforma implantare e sovrastruttura rappresenta un ambiente ideale per la colonizzazione batterica con conseguente infiltrato infiammatorio e riassorbimento osseo marginale; per questo motivo il gap dovrebbe essere sovramucoso in modo da rendere accessibile la connessione implantare alle manovre di igiene; in quest'ottica si inserisce il concetto di platform switching che sembrerebbe ridurre il riassorbimento osseo alveolare nella zona marginale
- PRESENZA DI CORPI ESTRANEI SOTTOGENGIVALI: nelle protesi cementate, specialmente se il margine protesico è posizionato molto al di sotto della gengiva marginale, può essere difficile rimuovere completamente i residui di cemento che si comportano quindi come corpi estranei, facilitando l'insorgenza di una reazione infiammatoria
- INFEZIONI ENDODONTICHE DI DENTI ADIACENTI: la presenza di lesioni endodontiche nelle immediate vicinanze di un impianto può comprometterne l'osteointegrazione determinando riassorbimenti ossei marginali, dovuti per esempio alla presenza di una fistola che drena nel solco adiacente, o addirittura periapicali; col termine di perimplantite retrograda si identifica una lesione nella zona periapicale di un impianto dovuta ad una precedente parodontite apicale derivante dal dente estratto o ad una analoga lesione di quello adiacente, mentre la porzione coronale risulta normalmente integrata
- PRESENZA DI MUCOSA CHERATINIZZATA: nonostante molti studi non siano arrivati a delle conclusioni univoche, sembra che la presenza di una banda di gengiva cheratinizzata intorno agli impianti sia molto utile per sigillare con un tessuto stabile e compatto la zona critica perimplantare e facilitare il controllo di placca del paziente con le normali procedure domiciliari
PROCEDURE DI DECONTAMINAZIONE
La terapia proposta per le malattie perimplantari non differisce da quella adottata per le parodontiti e si basa sull'accurata eliminazione del biofilm batterico dalla superficie implantare contaminata. Come detto, la tessitura ruvida delle superfici implantari più recenti, se non addirittura le spire esposte, sono uno svantaggio per l'igiene orale in quanto aumentano l'area esposta al biofilm e ne facilitano l'adesione così come l'eccessiva bombatura del restauro protesico può impedire l'accesso ai normali strumenti domiciliari o professionali; quindi il primo passo nel trattamento delle mucositi perimplantari e delle perimplantiti è l'aggiustamento del restauro protesico eventualmente debordante, per permettere al clinico e al paziente di effettuare un'accurata ed efficace rimozione dei depositi batterici perchè il cardine della terapia resta sempre la completa rimozione meccanica dei depositi batterici dalle superfici implantari ed una totale decontaminazione delle stesse.
Le fasi della terapia sono simili a quelle della terapia parodontale e prevedono il controllo dell'infezione, il rinforzo motivazionale del paziente, la rivalutazione, l'eventuale chirurgia resettiva e/o rigenerativa e il mantenimento dei risultati nel tempo anche attraverso richiami periodici.
L'argomento della tesi riguarda specificatamente tutte le metodiche e tutti gli strumenti ad oggi in uso per decontaminare le superfici implantari dagli agenti infettivi e ridurre o risolvere la flogosi perimplantare.
Motivazione all'igiene orale domiciliare
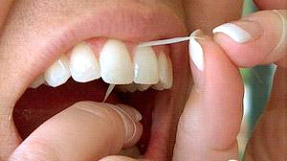
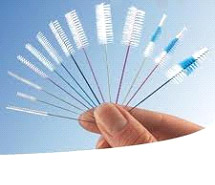
Indipendentemente dalle metodiche professionali che si utilizzeranno è fondamentale che il paziente abbia un ottimo controllo domiciliare di placca e quindi per prima cosa si dovrà istruire il paziente all'uso dei normali spazzolini, manuali o eventualmente elettrici, degli scovolini interprossimali e del filo interdentale, nelle sue varianti cerata e non o spugnoso
- Spazzolini: non esistono studi che indichino quale tipologia di spazzolino manuale sia migliore di altri purchè sia di dimensioni appropriate, di setole artificiali e di consistenza media, mentre sembra che gli spazzolini elettrici siano più efficaci nella rimozione dei depositi molli rispetti a quelli manuali, sopperendo in parte alle difficoltà operative di alcuni pazienti
- Strumenti interdentali: per ciò che riguarda invece la pulizia interprossimale esistono varie tipologie di filo interdentale, tra le quali quella spugnosa sembra essere più efficace per accedere alle zone più strette, anche se gli strumenti più pratici sono gli scovolini, di varie misure e forme, ma tutti ugualmente importantissimi per entrare in maniera pratica e veloce sotto le connessioni delle zone interprossimali, specialmente posteriori; è importante che gli scovolini siano commisurati alla grandezza dello spazio interdentale perchè, se troppo piccoli, non riescono ad essere efficaci
- Collutori: l'uso di agenti antinfiammatori o antisettici a base di clorexidina può essere utile per ridurre la sintomatologia legata alla flogosi e la carica batterica orale e per migliorare gli indici di sanguinamento al sondaggio e di placca ma non sembra risolutivo per la prognosi
Decontaminazione a cielo coperto
Le metodiche e gli strumenti che il clinico può utilizzare nel trattamento delle mucositi perimplantari e nel trattamento prechirurgico delle perimplantiti sono:
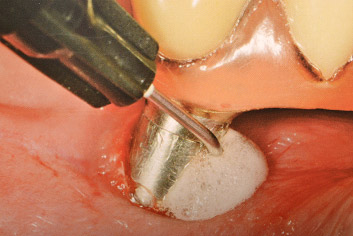
- Strumenti professionali manuali: come per i denti naturali, anche per gli impianti l'uso delle curette rappresenta il gold standard dell'igiene professionale e per questo sono anche stati proposti strumenti in titanio o in ceramica, allo scopo di evitare qualsiasi danno meccanico alle superfici implantari in titanio che viceversa verrebbero rigate ed abrase dall'acciaio delle comuni curette; qualcuno ha proposto anche curette in carbonio o plastica che però sono discutibili sia per l'efficacia, date le dimensioni spesso eccessive delle punte, sia per la possibilità di lasciare residui plastici sulle spire implantari sottogengivali, laddove agirebbero come corpi estranei disturbando la normale guarigione; tuttavia, mentre il loro utilizzo è importante nell'igiene professionale di routine su impianti perfettamente osteointegrati, è invece molto discutibile la loro effettiva capacità di decontaminare la superficie implantare tra le spire eventualmente esposte e nelle irregolarità create dalla mordenzatura e dall'acidificazione industriali, visto che i depositi batterici duri e molli risultano più tenacemente aggrappati ed inaccessibili
- Strumenti professionali ad ultrasuoni: così come per le curette, anche per gli apparecchi ad ultrasuoni non è consigliabile usare le normali punte d'acciaio in dotazione per i denti naturali perciò le case hanno introdotto punte in teflon o in plastica per avere un minore impatto meccanico sul titanio; anche in questo caso però resta il problema dell' impossibilità di accedere alle zone anfrattuose che caratterizzano le moderne morfologie implantari
- Laser: l'uso di apparecchiature laser a Er:YAG ha un effetto battericida con alterazione termica minima dei tessuti circostanti e rivitalizzazione degli stessi e può risultare più efficace delle sole manovre meccaniche nel debridment della superficie implantare ma non può ovviamente prescindere da queste; alcuni studi riportano risultati incoraggianti e addirittura una rigenerazione ossea ma sono ancora dibattuti i risultati a lungo termine
- Air-abrasion: alcuni autori hanno proposto l'uso di apparecchi per air-abrasion, tipo il Perioflow, utilizzando polveri miste ad acqua, contenenti bicarbonato o glicina, erogate da punte flessibili che vengono posizionate sotto gengiva o da beccucci che agiscono a cielo aperto; anche il debridment meccanico operato dalle particelle di polvere è risultato essere efficace e sembra dare risultati sovrapponibili all'uso del laser, migliorando i parametri clinici dell'infiammazione
- Antisettici o antibiotici topici: l'applicazione di gel alla clorexidina, da parte del paziente o dell'operatore, attorno all'emergenza implantare e nel solco/tasca o di fibre impregnate di antibiotico a lento rilascio, per lo più tetracicline, può ridurre significativamente la formazione di placca batterica dopo le manovre di scaling ma i benefici a lungo termine sono discutibili
Decontaminazione a cielo aperto
Il debridment meccanico dei siti affetti da mucosite determina un miglioramento della situazione clinica con riduzione della profondità e del sanguinamento al sondaggio ma, in presenza di tasche profonde, la recidiva è facilmente prevedibile e quindi può essere necessario ricorrere alla chirurgia per accedere al sito infetto e decontaminarlo in modo più accurato.In presenza di perimplantite, e quindi con perdita di osso, le manovre a cielo coperto sono comunque sempre indispensabili ma non sufficienti perchè non permettono mai di raggiungere una perfetta decontaminazione delle spire esposte non più integrate nell'osso; tuttavia, come per i denti affetti da parodontite, è sempre raccomandabile iniziare la terapia con approccio non chirurgico e attendere la risposta dei tessuti e la compliance del paziente. Qualora si decida di procedere alla chirurgia è consigliabile elevare un lembo conservativo dei tessuti molli, specialmente nelle zone anteriori ad alta valenza estetica, in modo da eliminare solo il collare di tessuto infetto così da valutare la morfologia dei difetti ossei e decidere se intraprendere una tecnica rigenerativa o resettiva. Spesso infatti i difetti ossei perimplantari sono circonferenziali, o comunque a più pareti, rendendo possibile le rigenerazione ossea all'interno della componente verticale a condizione che la decontaminazione batterica sia totale. La decontaminazione delle superfici implantari esposte dalla chirurgia risulta essere facilitata dalla migliore visibilità e prevede l'applicazione delle stesse metodiche della fase prechirurgica, come curette, laser ed air-abrasion, ma anche di metodiche supplementari da utilizzare solamente sulle superfici implantari esposte dalla chirurgia.
- Spazzolini manuali o rotanti in titanio: aiutano il debridment delle spire e delle superfici ruvide senza rigare il titanio
- Implantoplastica: prevede l'eliminazione delle spire implantari e delle ruvidità di superficie mediante frese di granulometria decrescente ed è utilissima per rendere più lisce le superfici esposte e quindi più facilmente mantenibili e meno aggredibili dal biofilm batterico
- Decontaminanti chimici: sono state utilizzate varie sostanze per decontaminare le superfici implantari dopo il debridment meccanico come l'acido citrico, la clorexidina, le tetracicline, l'ipoclorito di sodio ed il perossido di idrogeno; nessuna di queste ha dimostrato di essere superiore alle altre, anche se il perossido di idrogeno al 3% è stato usato in diversi studi clinici e sembra essere utile per tempi di impiego di circa 2 minuti, seguito da un accurato risciacquo con soluzione salina
CASO CLINICO
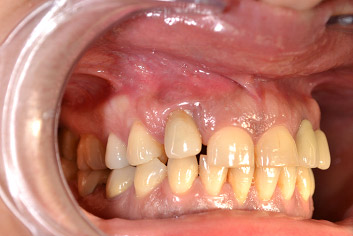
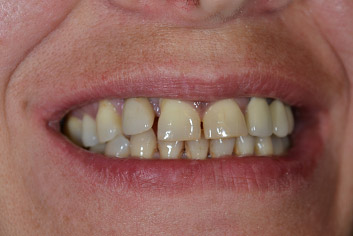
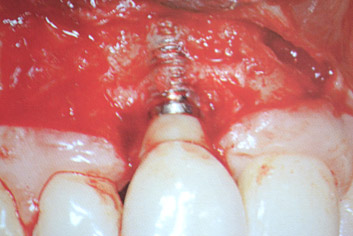
Qualche mese fa una paziente si presentava nel mio studio lamentando un evidente gonfiore attorno ad un impianto in zona 12, con modesto dolore, sanguinamento spontaneo e suppurazione con fistola vestibolare.
La signora godeva di ottime condizioni di salute ma risultava essere una forte fumatrice mentre l'igiene orale era appena sufficiente, con discreti livelli di placca e di sanguinamento al sondaggio. All'esame clinico mostrava una parodontite diffusa di media gravità, con alcune tasche profonde, forche di terzo grado e difetti infraossei, ma mobilità assente sia a carico degli elementi naturali che dell'impianto in zona 12. Fortunatamente, all'analisi estetica, la linea del sorriso risultava bassa e non venivano mostrati i margini gengivali dei frontali superiori.
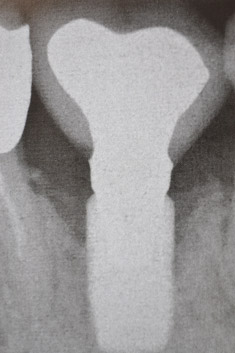
Al sondaggio perimplantare dell'elemento 12 si rivelavano modeste quantità di placca, sanguinamento immediato e profuso, suppurazione ed una profondità di circa 8 mm lungo tutta la circonferenza; alla radiografia la cresta ossea si presentava apicalizzata orizzontalmente con una moderata componente verticale.
La diagnosi era ovviamente di perimplantite grave e complicata e mi metteva di fronte al dubbio se eliminare o conservare l'impianto. Ho deciso nell'immediato di non estrarlo, come la paziente paventava, non fidandomi nè della guarigione che ne sarebbe conseguita, con probabile difetto osseo verticale ed orizzontale in area estetica nè della compliance a lungo termine, non sapendo inoltre se sarei stato capace di sostituirlo in futuro; quindi le ho proposto, di comune accordo, di conservarlo, unitamente alla corona in ceramica, facendo ovviamente tutto il possibile per risolvere la flogosi e sperando di non avere particolari ripercussioni estetiche conseguenti alla probabile recessione che ne sarebbe conseguita. Abbiamo proceduto alle normali sedute di igiene orale ed alla motivazione della paziente, facendo particolare attenzione a decontaminare in maniera accurata la superficie dell'impianto: a questo scopo abbiamo utilizzato curette in titanio, strumenti ad ultrasuoni con punte in teflon, lavaggi sottogengivali con acqua ossigenata al 3% e paste abrasive per polishing ed abbiamo istruito la signora all'uso di superfloss con gel di clorexidina e spazzolino elettrico.
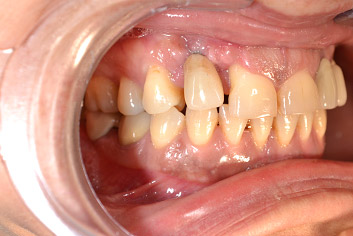
Alla rivalutazione dopo circa 30 giorni la situazione clinica si presentava notevolmente migliorata, la compliance era discreta ma la profondità di sondaggio attorno all'impianto era rimasta pressochè invariata, essendosi ritirato il margine gengivale di appena un millimetro, e permaneva un sanguinamento al sondaggio che dimostrava una non completa risoluzione della flogosi, come peraltro ci aspettavamo.
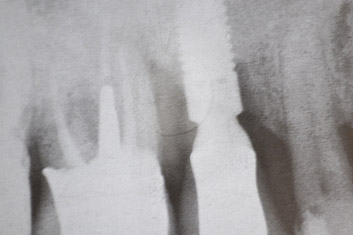
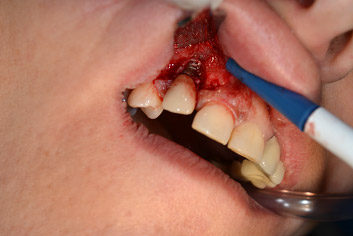
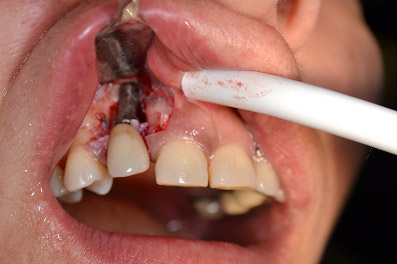
Abbiamo quindi deciso di procedere con la chirurgia, elevando un lembo di accesso a bisello interno molto conservativo, eliminando quindi solo i tessuti gengivali infiammati così da non provocare una grave recessione postchirurgica; una volta esposte le spire implantari fino alla cresta ossea ho potuto constatare la presenza di residui di depositi duri e molli che ovviamente non avevo potuto eliminare in modo completo durante la prima fase igienica ed un difetto osseo a due pareti mesiale e distale con un cratere osseo circumferenziale più apicalmente, profondo circa due millimetri.
Ho quindi effettuato una rapida decontaminazione della superficie esposta con ultrasuoni e spazzolini di nylon e subito a seguire un' implantoplastica molto accurata con frese diamantate, frese al carburo di tungsteno e pietre abrasive di granulometria decrescente fino alla lucidatura finale con gommini; a questo punto ho decontaminato la superficie con perossido di idrogeno al 3% per circa due minuti e ho deciso di non intervenire sulla cresta ossea nè con metodiche di osteoplastica, che avrebbe ridotto il sostegno ai tessuti gengivali aggravando la recessione postchirurgica, nè con procedure rigenerative, visto il tabagismo elevato e data la scarsa componente contenitiva del difetto, nel quale solo nella porzione apicale speravo di sfruttare l'eventuale potenziale rigenerativo spontaneo.
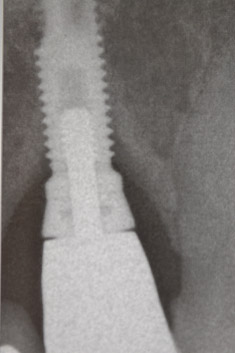
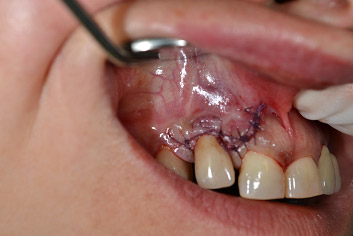
Quindi ho suturato il lembo nella posizione originaria e non apicalmente, cosa che avrebbe sì ridotto il sondaggio postchirurgico e migliorato il mantenimento igienico a lungo termine ma anche peggiorato grandemente la recessione gengivale, cosa sgradita alla paziente.
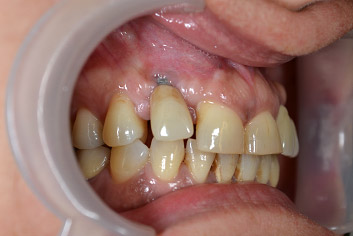
A corollario delle normali spiegazioni postchirurgiche, quali non fumare, usare spazzolini morbidi per i primi giorni e gel di clorexidina per circa due mesi, ho enfatizzato il fatto che l'igiene orale di questa zona sarebbe dovuta essere sempre molto accurata, essendo l'attacco gengivale più delicato ed essendo quindi più facile una recidiva. A distanza di due mesi circa la situazione clinica della zona 12 sembra sotto controllo, il sanguinamento al sondaggio è assente, la profondità di sondaggio è di tremillimetri e la recessione è di appena 2 millimetri, non risultando esteticamente fastidiosa alla paziente; la sua soddisfazione è elevata ed io sono contento di aver risolto, almeno temporaneamente, quello che poteva essere un grave problema funzionale ed estetico.
BIBLIOGRAFIA
Bollen CML et al: The influence of abutment surface roughness on plaque accumulation and peri-implant mucositis. Clin Oral Impl Res 1996;7: 201-211
Teughels W et al: Effect of material characteristics and/or surface topography on biofilm development. Clin Oral Impl Res 2006;17:68-81
Dmytrix JJ et al: The effect of scaling titanium implant surfaces with metal and plastic instruments on cell attachment. J Periodont 1990 Aug;61:491-96
Meschenmoser A. et al: Effects of various hygiene procedures on the surface characteristics of titanium abutments. J Periodont 1996 Mar;67:229-35
Rapley JW et al: The surface characteristics produced by various oral hygiene instruments and materials on titanium implant abutments. Int J Oral Maxillofac Impl 1990;5:47-52
Renvert S. Giovannoli JL: Peri-implantitis. Quintessence Int 2012
Renvert S et al: Non surgical treatment of peri-implant mucositis and peri-implantitis: a literature review. J Clin Periodontol 2008;35:305-315
Renvert S et al: Mechanical non surgical treatment of peri-implantitis:a double-blind randomized longitudinal clinical study.J Clin Periodontol.2009;36:604-609
Renvert S et al: Topical minocycline microspheres versus topical chlorexidine gel as an adjunct to mechanical debridement of incipient peri-implantinfections: a randomized clinical trial. J Clin Periodontol 2006;33:362-369
Kreisler M et al: Bactericidal effect of the Er:YAG laser on dental implant surfaces: an in vitro study. J Periodontol 2002;73:1292-98
Renvert S et al: Treatment of peri-implantitis using Er:YAGlaser or an air-abrasive device: a randomizedclinical trial. J Clin Periodontol 2011;38:65-73
 LUCA MASSI
LUCA MASSI